
Value based health care: migliorare la salute ottimizzando il consumo di risorse
Tutti i sistemi sanitari del mondo perseguono il medesimo obiettivo: migliorare gli esiti di salute dei pazienti ottimizzando il consumo di risorse.
Data di pubblicazione: 28 maggio 2019
La maggior parte delle riforme sanitarie passate, infatti, è stata indirizzata ad aumentare l’accesso dei cittadini alle cure piuttosto che all’efficienza. Con il risultato finale di avere sistemi frammentati ed economicamente inefficienti. Le misure da introdurre devono, quindi, guardare con pari attenzione a esiti e costi sanitari, che equivale a massimizzare il valore in sanità: migliori esiti di salute con minore consumo di risorse.

Per ottenere questo ci si sta indirizzando verso modelli di finanziamento non più basati sui volumi di prestazioni, bensì sui benefici prodotti. La necessità di pagare solo ciò che ha valore richiede una trasformazione radicale verso il finanziamento per patologia, in prima battuta per le patologie croniche che assorbono circa l’86% della spesa sanitaria totale. In questo contesto, i cosiddetti payer sono sempre più propensi a stringere accordi di condivisione del rischio. Infatti, mentre i sistemi sanitari basati sui modelli assistenziali finanziati a quota capitaria si assumono il rischio completo per i costi totali di assistenza e di esito per una vasta popolazione (sani e malati), i modelli in cui i provider si assumono la responsabilità per gli esiti e i costi di cura specificamente legati a una particolare condizione sono in continua diffusione.
Una strategia globale che prende il nome di Value Based Health Care (VBHC) e coinvolge tutti gli attori del sistema sanitario. Per guidare questo cambiamento occorre stabilire programmi innovativi di partnership che abbiano come scopo da un lato la riduzione delle inefficienze dei servizi sanitari, dall’altro la creazione e dimostrazione del valore delle terapie e dei percorsi di cura.
Le variazioni ingiustificate degli esiti di salute
I servizi sanitari di tutto il mondo sono oggi chiamati ad affrontare 5 problemi principali. Il primo è rappresentato dalle variazioni ingiustificate, definite da Jack Wennberg come “variazioni nell’utilizzo dei servizi sanitari che non possono essere spiegate dalla variazione nella patologia del paziente o dalle sue preferenze”: cioè tutte le disparità nell’accesso alla cura, nella qualità delle prestazioni, nel costo e nell’esito di salute (outcome) determinato complessivamente dal servizio. Un fenomeno che ne occulta altri quattro:
- danno da sovradiagnosi e sovrautilizzo, anche se la qualità della prestazione e del servizio è elevata
- diseguaglianza da sottodiagnosi e sottoutilizzo, soprattutto nelle popolazioni più fragili
- spreco di risorse, attraverso il perpetuarsi di attività a basso valore
- insuccesso nella prevenzione di malattie e disabilità (per esempio ictus e demenza vascolare nei pazienti con fibrillazione atriale).
Da questo punto di vista, la fotografia dello scenario offerto negli ultimi anni dal SSN ha rivelato evidenti diseguaglianze di salute della popolazione italiana.
Si pensi, ad esempio, all’aspettativa di vita, che varia anche di 3 anni tra regioni del Nord e del Sud, o al trend di mortalità sotto i 70 anni che, a differenza delle altre regioni, in Meridione ha registrato un aumento nello scorso decennio, facendo perdere ai cittadini del Meridione i guadagni accumulati in termine di salute dal secondo dopoguerra.
In generale, la maggiore sopravvivenza si registra nelle regioni del Nord-est, dove la speranza di vita per gli uomini è 81,2 anni e per le donne 85,6; decisamente inferiore nelle regioni del Mezzogiorno, nelle quali si attesta a 79,8 anni per gli uomini e a 84,1 per le donne (Fig.1)
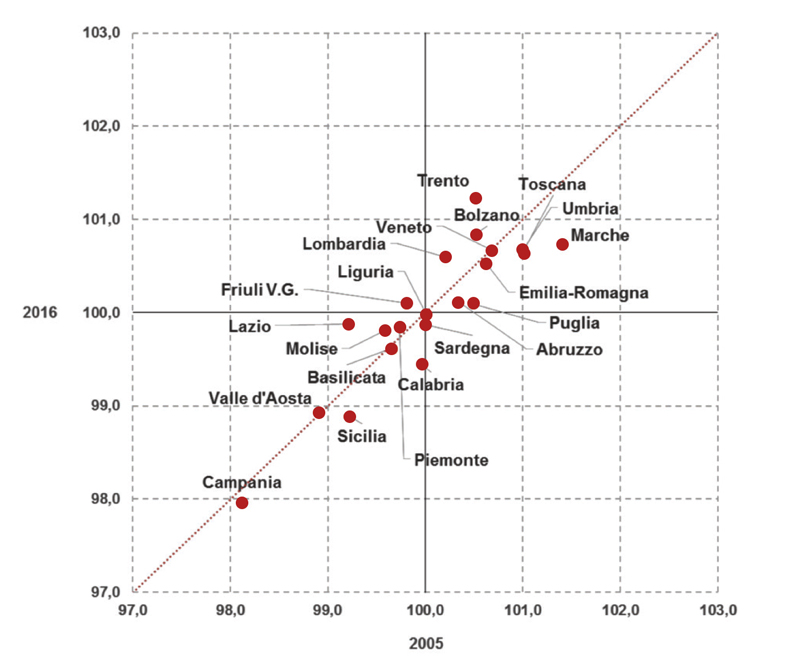
Fig.1 Speranza di vita alla nascita 2005-2016 (numeri indici Italia=100)
Fonte: Elaborazione Osservasalute su dati Istat (www.osservatoriosullasalute.it)
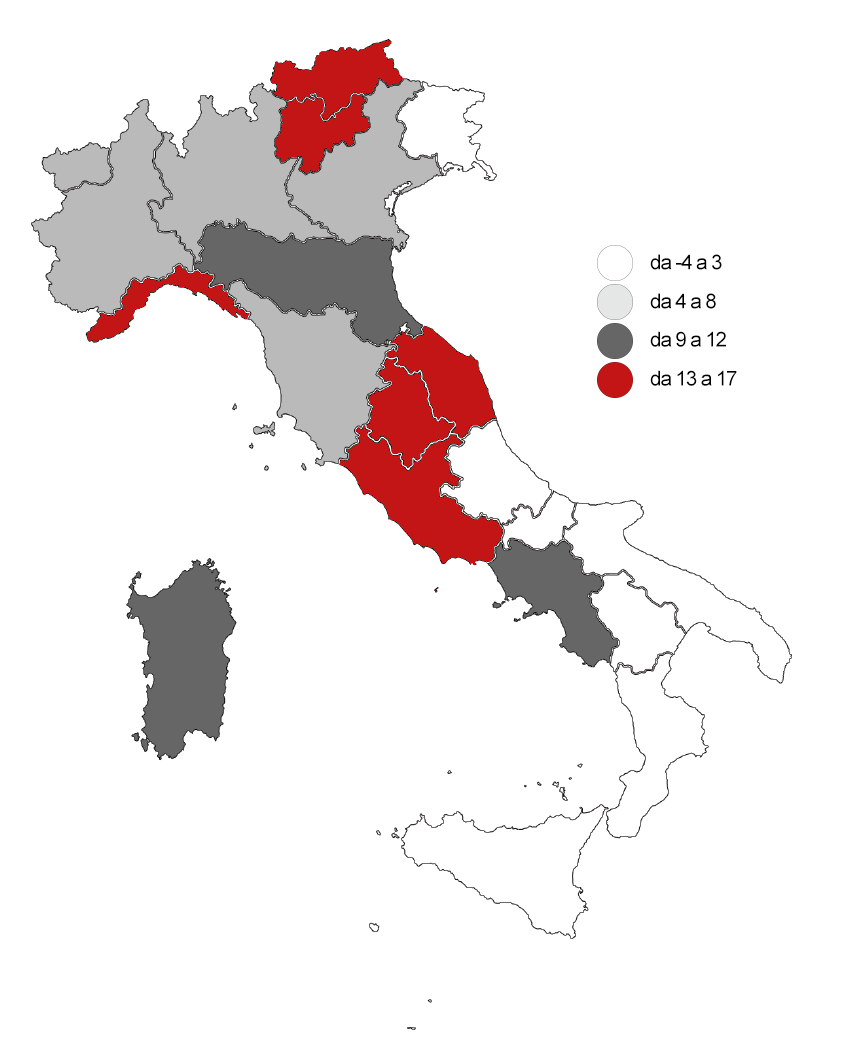
Fig.2 – Variazione percentuale dell’incidenza del tumore del polmone. Anni 2010 – 2015. Fonte: Rapporto Osservasalute 2016 (www.osservatoriosullasalute.it)
Ampie differenze sono rilevabili anche al di fuori del divario Nord-Sud come mostrano, per esempio, i dati relativi alla variazione percentuale dell’incidenza del tumore del polmone tra il 2010 e il 2015, profondamente disomogenei nelle diverse regioni d’Italia (Fig.2).
Nonostante tutto negli ultimi 10 anni molto si è fatto per migliorare qualità e sicurezza dell’operato di ospedali, servizi di assistenza primaria e singoli professionisti, per ovviare al problema delle variazioni ingiustificate.
Ne è un esempio il Programma Nazionale Esiti (PNE) che valuta, all’interno del Servizio sanitario nazionale, gli esiti degli interventi sanitari attraverso stime e proiezioni statistiche, disegni di studio osservazionali e incidenza di esiti d’interventi/trattamenti sanitari.
Esempi di variazione ingiustificata degli esiti clinici (PNE 2017)
- Tempestività d’intervento per frattura di collo del femore >65 anni: il dato italiano per l’anno 2016 è a pari a 58% (casi operati entro 2 giorni), ma con grande disomogeneità a livello nazionale: in alcune regioni e province autonome quasi tutte le strutture riescono a garantire almeno il 60% degli interventi entro 2 giorni, come da standard minimo per regolamento ministeriale, ma con una grande variabilità inter ed intra-regionale: da un minimo del 3% a un massimo del 97% (rispettivamente in Campania e Lombardia).
- Ricorso al parto chirurgico: dato medio nazionale 2016 pari al 24,5%, con variabilità inter-regionale e intra-regionale: da un minimo del 6% a un massimo del 92%.
- Degenza post-colecistectomia laparoscopica inferiore a 3 giorni: grande variabilità intra e inter-regionale con valori per struttura ospedaliera che vanno da un minimo dello 0% a un massimo del 100%.
Fonte:
PNE 2017 http://www.agenas.it/images/agenas/pne/SINTESI_PNE_2017_19_DICEMBRE.pdf
Tuttavia la qualità, sebbene importante come disciplina e strumento di miglioramento degli outcome dei pazienti, non assicura da sola maggior equità e valore per la popolazione in quanto il paziente trattato potrebbe non essere quello che ne ha maggior bisogno.
Nella letteratura sulla misurazione della performance in ambito sanitario in genere si distingue tra studi su pazienti (patient-level studies), che analizzano la performance di specifici interventi, programmi o percorsi diagnostici e terapeutici per specifiche categorie di pazienti accomunati dalla condizione clinica, e studi di popolazione (population-level studies), che valutano la performance di un sistema sanitario in un ambito di popolazione per determinare l’effettivo perseguimento degli obiettivi sui quali si fonda il sistema stesso.
Il concetto di valore in ambito sanitario
Il concetto di valore in sanità, descritto nel 2010 da Porter quale “risultato di salute conseguito per dollaro speso”, riporta in primo piano l’obiettivo primario delle organizzazioni sanitarie: i risultati di salute conseguiti (numeratore) in rapporto alle risorse spese per conseguirli (denominatore). L’ottica di Porter richiama al miglioramento continuo dell’assistenza, con particolare riguardo alla struttura e alle organizzazioni sanitarie, definendo nei fatti il processo di miglioramento continuo degli erogatori.
I parametri di efficacia ed efficienza dei processi erogativi sottostanti il “paradigma del valore” di Kaplan e Porter sono necessari ma non sufficienti in Europa (almeno nei paesi dotati di servizi sanitari nazionali), date le particolari caratteristiche del modello di servizio sanitario che caratterizza il vecchio continente. Infatti, il modello di misurazione del valore proposto dai ricercatori dell’Harvard Business School non tiene conto per definizione della complessità intrinseca dei sistemi sanitari a copertura universalistica, come avviene in Italia e nel Regno Unito, dove l’allocazione delle risorse è il punto centrale per garantire servizi al massimo grado di qualità e valore nel rispetto dei principi di equità e solidarietà. Tanto che, sulla rivista Lancet, Gray ha proposto un cambio di paradigma nell’analisi del valore, con l’obiettivo di integrare la programmazione dei servizi sanitari agli approcci della moderna medicina di popolazione.
Un approccio che, se metodicamente applicato, può rappresentare una delle possibili soluzione operative per garantire sostenibilità e rilancio al SSN italiano.
Sostenibilità e rilancio di un SSN avviato verso l’instabilità
Sono tante le sfide che il nostro sistema sanitario deve affrontare per non soccombere e cercare di garantire servizi sanitari pubblici e di alto livello sull’intero territorio nazionale. Il Servizio sanitario nazionale (SSN), al pari di altri sistemi sanitari, così com’è non è più sostenibile per il permanere di diverse circostanze che tendono a minarne la stabilità:
- aumento dell’aspettativa di vita e del carico di malattie croniche. Entro il 2050 oltre 1/3 della popolazione europea avrà più di 60 anni, mentre in Italia 74 persone su 100 over 65 sarà ancora in età lavorativa. Inoltre, oggi più del 50% della popolazione ha una malattia cronica con tendenza in aumento soprattutto in ambito psichiatrico (depressione) e infettivologico (HIV, tubercolosi e malattie infettive resistenti). Con il risultato che le condizioni croniche più comuni costano ai paesi UE oltre 1 miliardo di euro l’anno (6 miliardi di euro l’anno entro il 2050);
- assistenza primaria debole e carente, che determina la storica prevalenza dell’ospedale e impedisce di costruire una moderna continuità dell’assistenza;
- obsolete strategie di prevenzione dei sistemi sanitari pubblici (nessuna regione italiana riesce ad erogare il livello minimo di servizi di prevenzione);
- incrementata domanda di servizi dovuta al cambiamento demografico e alla transizione epidemiologica;
- inadeguata gestione dell’innovazione tecnologica, nonostante le tecnologie abbiano contribuito a migliorare l’aspettativa di vita (come i farmaci immunologici diffusi in gran parte delle strutture assistenziali anche periferiche);
- differenziazione professionale inadeguata alle necessità assistenziali.
Si tratta di criticità che si inseriscono in un ampio scenario in continua evoluzione dove le tecnologie informatiche predominano sempre di più: dalla cartella informatizzata (centralizzazione dei dati e migliore gestione del paziente grazie alla condivisione con altri operatori professionali) alla possibilità di seguire il paziente da remoto (e-Health e telemedicina).
Ma contemporaneamente (grazie anche alla diffusione di internet) sono cambiate le esigenze dei pazienti, che pretendono cure di qualità, rispetto della privacy, condivisione delle decisioni, adesione alle linee guida, accesso rapido ed equo, scelta del soggetto erogatore spesso in funzione di una second opinion.
Un cambiamento epocale che interessa anche l’organizzazione sanitaria con l’accorpamento di più strutture assistenziali e l’integrazione di servizi sanitari con quelli sociali e socio-sanitari. Alla complessità dei percorsi di cura, al mantenimento di outcome di salute ottimali e alla sostenibilità del sistema si deve però accompagnare un cambiamento nel sistema di remunerazione. Una sanità moderna, insomma, centrata sul paziente che è soggetto attivo e non più passivo, sempre di più informato, che richiede da parte degli operatori non solo empatia, ma anche un coinvolgimento (engagement) nelle scelte di trattamento.
Una sanità dunque non più “ospedalocentrica” e burocratizzata, ma basata su un sistema di servizi dispensati attorno a pazienti con una o più patologie e posti in rete per superare in questo modo l’attuale struttura a silos o a compartimenti stagni. Scelte terapeutiche e assistenziali che dovranno inevitabilmente tener conto degli outcome e non solo della produttività, se l’obiettivo è contrastare le inefficienze che stanno minando alle fondamenta la stabilità del SSN. In tutti i casi, qualsiasi politica o scelta perseguita in ambito sanitario andrebbe supportata da prove e dati scientifici: ne è un esempio la Gran Bretagna, dove il bilancio dello stato 2017 (il nostro DEF) è stato approvato tenendo conto della demografia e dell’epidemiologia del Paese.
I passi da intraprendere per organizzare l’assistenza in modelli ottimali di presa in carico della malattia e della cronicità dovrebbero andare in questa direzione:
- stratificazione e classificazione della popolazione
- identificazione di coorti di pazienti omogenei (con lo stesso problema di salute avvertito come tale dal paziente)
- individuazione dei bisogni e del carico assistenziale per ciascuna coorte
- determinazione degli esiti di salute rilevanti per ciascuna coorte da assicurare lungo arco di tempo definito
- monitoraggio e misurazione puntuale degli esiti di salute rilevanti per il singolo individuo
- sviluppo di percorsi terapeutici assistenziali integrati tra i diversi setting di cura per favorire il raggiungimento di migliori esiti clinici per i pazienti.
La stratificazione e classificazione dei pazienti per patologia con criteri validi su scala nazionale (disease management) costituirebbe il punto di partenza per far emergere i bisogni assistenziali di ciascuna coorte e attivare percorsi assistenziali di presa in carico volti al raggiungimento di specifici esiti rilevanti. Poi, in base al raggiungimento dell’esito stesso, dovrebbe essere previsto un finanziamento volto a remunerare tutte le prestazioni erogate nell’iter assistenziale integrato di gestione del paziente in modo tale da garantire una copertura finanziaria adeguata a sostenere il percorso stesso e, soprattutto, da remunerare l’esito garantito al paziente, il “valore” a lui offerto e non più il servizio sanitario erogato.
Il significato e l’importanza del “valore” per il nostro SSN
Per affrontare tutte le sfide del nostro SSN, occorre riorganizzare il sistema tenendo in considerazione le esigenze di tutti gli stakeholder: dal cittadino al paziente, dal medico al direttore sanitario e generale, dal politico regionale a quello nazionale fino all’impresa. Tanti punti di vista diversi, un unico aspetto comune: il “valore”.
Il concetto di valore non deve riferirsi solo agli esiti di salute (outcome) in rapporto ai costi, ma deve tener conto di altri tre fattori:
- come le risorse siano distribuite a differenti gruppi di popolazione (valore allocativo)
- se le risorse siano appropriatamente usate per raggiungere risultati di salute, relativamente a soggetti con specifici bisogni presenti nella popolazione (valore tecnico)
- quanto questi risultati di salute siano allineati al sistema valoriale di ciascun individuo e alle sue preferenze (valore personale).
Per aumentare il valore per popolazioni e individui, bisogna adottare una strategia volta a ottimizzare il valore allocativo, trasferendo risorse da budget per servizi utilizzati in maniera eccessiva e di scarso valore a budget per popolazione dove i servizi sono sottoutilizzati o non utilizzati, o dov’è evidente la mancanza di equità nell’accesso o nell’utilizzo degli stessi.
La metodologia per aumentare il valore per popolazioni e individui si basa sull’ottimizzazione del valore tecnico attraverso lo sviluppo di sistemi basati sulla popolazione che:
- rispondano ai bisogni di tutti gli individui che li presentano, con i servizi specialistici rivolti a chi ne potrebbe beneficiare maggiormente;
- implementino l’innovazione ad alto valore che si basa sulla riduzione della spesa o di interventi a più basso valore;
- aumentino i tassi di interventi ad alto valore fondati sulla riduzione della spesa destinata ad interventi con valore più basso.
L’ottimizzazione del valore personale dovrà invece basarsi sul fatto che ciascun individuo riceva informazioni esaustive sui rischi e i benefici dell’intervento a lui offerto. Ciò che pertanto occorre è riorganizzare i sistemi sanitari attorno a un malattia/condizione clinica per massimizzare il valore per quelle popolazioni e quegli individui cui essi si rivolgono. Tali sistemi sanitari, infatti, saranno basati su popolazioni con bisogni comuni e non incentrati su istituzioni, specialità o tecnologie.
I modelli assistenziali di presa in carico per patologia caratteristici di una sanità basata sul valore tipicamente coprono la gamma di servizi necessari alla gestione dell’intero percorso di cura includendo cure primarie, ospedalizzazioni, servizi ambulatoriali e fase post-acuta. Ad oggi, ciascuna di queste fasi fa spesso capo a erogatori differenti, traducendosi in una duplicazione di servizi e in un’assistenza non integrata.
L’ambito assistenziale a maggior consumo di risorse, cioè la gestione della cronicità, necessiterebbe invece di modelli assistenziali “per percorso” in grado di offrire un trattamento complessivo e non più frammentato, in grado di coprire in maniera integrata tutte le fasi di cura – fase diagnostica, fase acuta, fase di monitoraggio e follow-up – della patologia cronica attraverso una forte integrazione tra strutture assistenziali o prevedendo cliniche specifiche per patologia in grado di seguire tutte le fasi necessarie alla cura di un paziente cronico in un unico setting.
Oltre alla gestione della cronicità, bisognerebbe prevedere modelli assistenziali volti all’ottimizzazione della gestione di episodi di cura in acuto che presuppongano un periodo di remissione in un arco temporale breve attraverso una visione integrata delle fasi di pianificazione della gestione dell’episodio stesso: ospedalizzazione, erogazione di un trattamento preciso e follow-up nella fase post-acuta, fino al ripristino della condizione di base di salute del paziente assistito.
Purtroppo oggi la sanità è organizzata in maniera opposta ad un sistema. Un sistema per essere definito tale dovrebbe raggruppare un gruppo di attività con finalità comuni, misurabili e confrontabili con standard, e passibili di revisione periodica per l’evolversi delle conoscenze scientifiche. Tali finalità devono essere portati a termine da individui e strutture organizzative in rete tra loro, abbandonando la logica dei “silos”.
Così un paziente portatore di una condizione morbosa dovrà ricevere una serie di interventi sanitari specifici per quella patologia e prestazioni secondo uno specifico percorso all’interno del network che si è andato a creare, mentre un insieme di sistemi con budget e cultura comuni svilupperà i programmi.
Il cambiamento organizzativo dovrà essere affiancato anche da un cambiamento nella definizione di “assistenza”. Non bisognerà più distinguere assistenza in primaria, secondaria e terziaria (ovvero sulla base di setting assistenziali e complessità di tecnologie da utilizzare), ma dovendo essere centrata sul paziente andrà distinta in:
- auto-trattamento
- assistenza informale
- assistenza non specialistica
- assistenza specialistica.
Inoltre, al fine di erogare assistenza ad alto valore, personalizzata e basata sulla popolazione, sarà necessario tener conto e raccogliere i frutti della rivoluzione digitale attualmente in atto, della codifica del genoma umano con tutte le sue implicazioni, della necessità di prendere decisioni basate sull’evidenza e di instaurare una cultura collaborativa tra i diversi professionisti sanitari.
La “value agenda” per l’Italia
Tutti i sistemi sanitari, dunque, stanno fronteggiando costi crescenti a fronte di una qualità dell’assistenza che non sempre è la migliore. Nonostante gli sforzi per ridurre inefficienze ed errori, pur attenendosi alle linee guida e implementando risorse tecnologiche informatiche per la registrazione dei dati, sussistono ancora numerose difficoltà da affrontare continuamente.
È necessaria quindi una strategia univoca con l’obiettivo principale di porre il “valore” al centro, cercando di soddisfare le necessità di tutti gli stakeholder, in prima battuta i pazienti. Bisogna organizzare il sistema attorno ai bisogni dei pazienti e non attorno alle specialità o alle tecnologie, focalizzandosi sui risultati di salute ottenuti e non su volumi e redditività dei servizi erogati. Bisogna riorganizzare un sistema integrato in cui i servizi per quella data patologia/condizione clinica vengono concentrati in strutture adeguate in grado di erogare assistenza ad alto valore. Occorre una strategia in grado di superare la pressione per il contenimento dei costi attraverso nuovi modelli di finanziamento che non considerino più la singola prestazione, ma la performance e i risultati ottenuti.
La strategia che permetterà di superare la crisi dei nostri sistemi sanitari, trasformandoli in sistemi in grado di erogare assistenza ad alto valore, prende il nome di “value agenda”.
Vanno pertanto abbandonate le vecchie logiche organizzative di una Sanità:
- organizzata per specialità dove non è assicurata è la centralità del paziente;
- le cui valutazioni spesso non tengono conto del punto di vista del paziente;
- dove si ragiona per tariffe a prestazione e non per costi relativi a un singolo processo di cura;
- dove sussistono duplicazioni dello stesso servizio con annesse conseguenze (aumento della spesa) o al contempo frammentazione dei servizi che determina insoddisfazione del paziente e aumento dei costi diretti ed indiretti;
- dove la logica dei “silos” è applicata anche ai sistemi informatici che spesso non sono interoperabili.
Al fine di realizzare la value agenda, come spiegano Michael Porter e Thomas Lee in un articolo del 2013, The strategy that will fix Health Care, è necessario che vengano implementate una serie di azioni e interventi che rientrano nelle seguenti sei dimensioni:
- Organizzare Integrated Practice Units (IPUs). Cambiare il modo in cui le prestazioni sanitarie vengono erogate passando da una logica a silos, per specialità, a una in cui al centro si pone il paziente con i suoi bisogni di salute. All’interno di una IPU un team interdisciplinare prende in carico l’intero ciclo di cura della condizione del paziente e delle eventuali complicanze e circostanze a essa correlate.
- Misurare esiti e costi per ciascun paziente. Misurare e monitorare costantemente il valore (esiti di salute e costi del ciclo di cura) al fine di avere le informazioni necessarie per migliorare continuamente. La mancanza o frammentarietà, anche nei sistemi più evoluti, di queste informazioni sta alla base dell’inefficienza attuale. La scelta degli esiti da misurare deve essere guidata dalla rilevanza per il paziente e dalla condizione clinica (per esempio diabete), non più dal tipo di prestazione (per esempio esame del fondo oculare). Di pari passo, la raccolta dei dati di costo deve seguire la logica dell’intero ciclo di cura e non, come spesso accade, quella del dipartimento o del flusso di spesa.
- Finanziare l’intero ciclo di cura. Spostare il modello di finanziamento verso sistemi che incentivino, contemporaneamente, a migliorare gli esiti di salute e ridurre i costi. Ne sono alcuni esempi i cosiddetti “bundle payment” del ciclo di cura di una condizione acuta, quelli che coprono un periodo definito di tempo per le condizioni croniche (solitamente annuali) o una strategia preventiva per una determinata tipologia di popolazione.
- Integrare fisicamente i setting di cura, in modo da evitare frammentazione e duplicazione nell’erogazione. Per fare ciò occorre definire lo scopo dell’integrazione, concentrare i volumi in meno sedi, sceglierne oculatamente la localizzazione e integrare il ciclo di cura tra le diverse sedi.
- Ampliare l’area di pertinenza. In un sistema orientato alla massimizzazione del valore, la presa in carico non può essere guidata dalla localizzazione geografica del paziente. I centri di alta specializzazione dovranno prendere in carico anche pazienti molto distanti attraverso l’espansione strategica delle IPU eccellenti.
- Sviluppare una piattaforma informativa, adeguata a supportare i punti precedenti: superare, anche in questo caso, la logica dell’infrastruttura di dipartimento o di servizio e costruire una piattaforma che sia in grado di seguire il paziente lungo l’intero ciclo di cura, facilitando i membri del team interdisciplinare.

L’autore
Giorgio Cavazzini
Giornalista Professionista
Bibliografia
- VV. Valore/Valori. Forward 02. Suppl. a Recenti Progressi in Medicina. Aprile 2016; 107(04): 1-28
- Gray JAM, Jani A. Promoting Triple Value Healthcare in Countries with Universal Healthcare. Healthc Pap. 2016; 15(3): 42-8
- Gray JAM. BVHC Essentials – Essential Books for Systems
- Gray JAM. The shift to personalised and population medicine. The Lancet. 2013; 382(9888): 200-1
- Kaplan, RS, Porter ME. How to solve the cost crisis in health care. Harv Bus Rev. 2011; 89(9): 46-52
- Office for Budget Responsibility. Economic and Fiscal Outlook. 2017. Presented to Parliament by the Exchequer Secretary to the Treasury by Command of Her Majesty. http://obr.uk/docs/dlm_uploads/Nov2017EFOwebversion-2.pdf Data ultimo accesso: 30-12-2018
- Osservatorio Nazionale sulla Salute nelle Regioni Italiane (2017). Rapporto Osservasalute 2016 https://osservatoriosullasalute.it Data ultimo accesso: 30-12-2018
- Porter ME. What is value in health care? New England Journal of Medicine. 2010; 363(26): 2477-81
- Porter ME, Lee TH. The Strategy that will fix healthcare. Harvard Business Review. 2013. https://hbr.org/2013/10/the-strategy-that-will-fix-health-care Data ultimo accesso: 30-12-2018
- Saltman RB. The impact of slow economic growth on health sector reform: a cross-national Health Economics Policy and Law. 2018
- Silenzi A. Value based Healthcare as a solution for the future of publicly funded healthcare systems. Epidemiology Biostatistics and Public Health – 2017. 2017; 14(4): e12702-1-e12702-3
- Smith PC, Papanicolas I. Health system performance comparison: an agenda for policy, information and research. World Health Organization Regional Office for Europe. 2012 https://core.ac.uk/download/pdf/18419799.pdf Data ultimo accesso: 30-12-2018
- Wennberg J, Gittelsohn A. Small area variations in health care delivery. Science. 1973 Dec 14; 182(117): 1102-8




