Ruolo dei vaccini nella lotta all’anti-microbico-resistenza (AMR)
Gli antibiotici condividono con i vaccini il ruolo di strumenti fondamentali per il controllo delle malattie infettive: i vaccini come strumenti di profilassi, gli antibiotici come imprescindibile strumento di terapia.
Entrambi hanno significativamente contribuito a migliorare la salute e ad aumentare l’aspettativa di vita dell’uomo, determinando un notevole declino della morbosità e mortalità per malattie infettive nel corso dell’ultimo secolo1 e rendendo possibili altri progressi in campo medico, come la chemioterapia e il trapianto di organo2.
Data di pubblicazione: 04 ottobre 2021
Negli ultimi anni, il valore terapeutico degli antibiotici è stato fortemente condizionato dal crescente fenomeno dell’antibiotico-resistenza, fenomeno che li rende inefficaci nei confronti di molti patogeni e pone nuove problematiche di terapia anti-infettiva.
Diverse strategie sono state messe in atto per contenere l’emergenza e la diffusione di ceppi batterici antibiotico-resistenti.3
La vaccinazione potrebbe rappresentare una parte importante di queste strategie, direttamente attraverso la riduzione dell’incidenza di malattia e con altri benefici indiretti.4 Abbiamo quindi voluto valutare la correlazione fra diffusione della vaccinazione e uso di antibiotici, con l’obiettivo di verificare il potenziale impatto dei vaccini come strumento per combattere il crescente problema della resistenza agli antibiotici.
Si riportano i dati sui presupposti per cui i vaccini possono avere un ruolo nel ridurre il consumo di antibiotici e contrastare la diffusione dell’antibiotico-resistenza e le principali evidenze della letteratura recente su come l’adozione di specifiche strategie vaccinali impatti sul consumo di antibiotici e sull’antibiotico-resistenza.
L’antibiotico-resistenza come problematica emergente
La resistenza agli antibiotici è in costante aumento in tutto il mondo ed è sempre più frequente il riscontro di germi “multiresistenti”, cioè contemporaneamente resistenti ad almeno quattro antibiotici di classi diverse: questi ultimi costituiscono un problema particolarmente importante in quanto le terapie alternative sono limitate o addirittura inesistenti.
Esempi di batteri multiresistenti sono Staphylococcus aureus resistente alla meticillina (MRSA), enterococchi resistenti alla vancomicina (VRE), Escherichia coli che producono betalattamasi a spettro esteso (ESBL), Pseudomonas aeruginosa 3, 5-7

Un caso importante, soprattutto per la sua notevole diffusione in Italia, è quello della Klebsiella pneumoniae, un patogeno opportunista che causa prevalentemente infezioni ospedaliere (polmoniti), con batteriemie associate a un’alta mortalità.7,8
Il report European Antimicrobial Resistance Surveillance Network (EARS-Net), che ha raccolto i dati di 30 Paesi europei nel 2018, denota una certa variabilità della distribuzione delle resistenze agli antibiotici in base alle specie batteriche ed alle regioni geografiche7. In generale, più del 50% dei ceppi di Escherichia coli ed un terzo dei ceppi di Klebsiella pneumoniae sono resistenti ad almeno una classe di antibiotici
Analizzando specificamente le resistenze di alcuni patogeni significativi, vediamo che In Italia le resistenze ai carbapenemi di Klebsiella pneumoniae sono comprese nel range 25-50%, contro l’1-5% della Spagna e meno dell’1% della Francia (soltanto la Grecia ha una situazione peggiore, con > 50% di resistenza) (Fig.1). Il trend, per l’Italia, è tuttavia favorevole: si passa dal 33,8% nel 2017 a 29,7% nel 2018 (Fig 2).
Le conseguenze della diffusione del fenomeno dell’antibiotico-resistenza sono purtroppo molto pesanti in termini di salute pubblica. È stato stimato dall’European Centre for Disease Prevention and Control (ECDC) che ogni anno nei paesi dell’Unione europea e dell’area economica europea avvengono oltre 670.000 infezioni da batteri resistenti che comportano 33.000 morti conseguenti L’Italia, purtroppo, è il paese che maggiormente contribuisce a questo primato così negativo, con oltre 10.000 decessi, circa un terzo del totale. I costi sanitari correlati sono circa di 1,1 miliardi di Euro. 9,10
La crescente resistenza agli antibiotici ha acquisito un’importanza particolare, alla luce delle alterazioni epidemiologiche emerse nell’arco degli ultimi 20 anni: infatti l’aumento della durata di vita e il prolungamento della sopravvivenza dei pazienti affetti da cancro, diabete e patologie cardiovascolari, dovuti ai miglioramenti nella cura di queste patologie, hanno comportato al tempo stesso un aumento del numero di soggetti esposti alle infezioni.11
Le infezioni da germi resistenti causano aumento della morbilità, della letalità, della durata della malattia, con possibilità di sviluppo di complicanze. Al problema clinico si aggiungono le ricadute economiche, legate ai costi aggiuntivi per maggiori cure sanitarie, per il ricorso ad antibiotici alternativi e più costosi, per l’allungamento delle degenze in ospedale e per eventuali invalidità.9
Negli ultimi decenni, l’antibiotico-resistenza è stata riconosciuta come una priorità in ambito sanitario e gli organismi internazionali quali l’Organizzazione Mondiale della Sanità (OMS), l’Unione Europea (UE) e il Centro Europeo per la Prevenzione e il Controllo delle Malattie (European Centre for Disease Prevention and Control, ECDC) si sono adoperati per divulgare raccomandazioni e identificare strategie per contenere il fenomeno.12,13
Nonostante gli sforzi, le azioni finora intraprese non sono ancora risultate sufficienti, come emerge dai dati epidemiologici dell’EARS-net precedentemente citati.7, 14
Il valore dei vaccini
Le vaccinazioni costituiscono uno dei più potenti strumenti di prevenzione a disposizione della sanità pubblica. L’esempio paradigmatico dell’efficacia e del valore dei vaccini è rappresentato dall’eradicazione del vaiolo, decretata dall’OMS nel 1980, tre anni dopo l’identificazione in Somalia dell’ultimo caso. 15,16
Un altro ruolo fondamentale dei vaccini è la protezione delle persone affette da patologie croniche, da immunodeficienze o da tumori: le vaccinazioni riducono l’incidenza di malattie infettive concomitanti e delle loro complicanze, che spesso possono essere gravi o fatali per i pazienti affetti da queste patologie. Un esempio importante è quello dell’influenza: il CDC ha stimato che nella stagione influenzale 2017-2018, la vaccinazione antinfluenzale ha evitato 91.000 ricoveri e 5.700 morti negli US.17
Per le malattie che si trasmettono per contagio diretto interumano, i vaccini non solo proteggono gli individui vaccinati, ma anche coloro che non possono essere vaccinati (perché non ancora in età raccomandata, perché non rispondono alla vaccinazione o perché presentano controindicazioni). Questo avviene grazie alla cosiddetta immunità di comunità (o immunità di gregge): se la percentuale di individui vaccinati all’interno di una popolazione è elevata, si riduce la possibilità che le persone non vaccinate (o su cui la vaccinazione non è efficace) entrino in contatto con il patogeno. Si riduce, quindi, la trasmissione dell’agente infettivo. Questo significa che se vengono mantenute coperture vaccinali sufficientemente alte, si impedisce al microrganismo di circolare fino alla sua scomparsa permanente (come per il vaiolo). Per il morbillo, ad esempio, una copertura vaccinale del 95% mette in sicurezza anche chi non può vaccinarsi. L’immunità di comunità consente inoltre di proteggere quella piccola quota di persone che, pur vaccinandosi, non acquisiscono una protezione completa.15,18
L’Italia è sempre stata all’avanguardia, con una forte tradizione di promozione delle vaccinazioni come misura di salute pubblica. In coerenza con i programmi Europei e con i documenti prodotti dall’OMS, il nostro Paese redige ed aggiorna periodicamente il Piano Nazionale di Prevenzione Vaccinale (PNPV) che ha lo scopo di armonizzare le strategie vaccinali in atto nel Paese e garantire i benefici all’intera popolazione italiana.18
Negli ultimi anni, la disponibilità di vaccini di ultima generazione ed il nuovo profilo epidemiologico di molte malattie prevenibili con vaccino hanno profondamente modificato gli obiettivi ed i target delle strategie vaccinali. La pratica della vaccinazione non è più riservata prevalentemente alle popolazione infantile, ma distribuita nell’intero arco della vita, con lo scopo di preservare la salute (esempio, vaccino anti-HPV negli adolescenti) o migliorare la qualità della vita (esempio: vaccino antipneumococcico o anti-herpes zoster negli anziani).19 Va sottolineato che le nuove strategie vaccinali non hanno soppiantato i vaccini tradizionali, ma si sono integrate con essi, permettendo di ampliare lo spettro di patologie coperte dalle vaccinazioni.
Anche il nostro rapporto con i microbi (virus, batteri, miceti, protozoi) è in costante evoluzione, e la cronaca di questi giorni (pandemia da COVID-19) conferma quanto sia instabile il nostro equilibrio con l’ambiente microbico che ci circonda.
Purtroppo non sempre è possibile prevedere la minaccia che virus e batteri nuovi rappresentano o rappresenteranno per noi e per il nostro sistema immunitario. Tuttavia, come abbiamo visto, esiste una minaccia che non si può ignorare: lo scenario costituito dall’aumento considerevole di batteri resistenti ad antibiotici. Esistono alcune evidenze secondo cui i vaccini potrebbero svolgere un ruolo importare nelle strategie di difesa contro l’antibiotico-resistenza.
I vaccini come strumento per arginare il problema dell’antibiotico-resistenza
Meccanismi
Per contrastare il fenomeno dell’AMR è necessario adottare strategie che prevedano una riduzione ed un più appropriato consumo di antibiotici48. Sono stati identificati diversi meccanismi, diretti ed indiretti, tramite i quali i vaccini possono ridurre il consumo di antibiotici e combattere l’antibiotico-resistenza20:
- i vaccini riducono il numero totale di infezioni di un ceppo batterico (agendo sia su batteri antibiotico-sensibili che -resistenti). Il primo meccanismo risiede nel fatto che l’immunizzazione indotta dai vaccini contro le malattie batteriche ne previene l’insorgenza, riducendo quindi l’incidenza di queste malattie e rendendo non necessaria la terapia antibiotica. Il minor uso di antibiotici riduce la probabilità che si selezionino ceppi resistenti (riduzione della “pressione di selezione”) non solo dello specifico patogeno, ma anche delle specie “bystander”, cioè dei microrganismi sensibili di altre specie che sono componenti della normale flora umana21.
- i vaccini riducono l’incidenza di infezioni virali che portano a prescrizioni inappropriate di antibiotici. L’esempio più importante è rappresentato dall’influenza. Un uso incongruo di antibiotici nell’infezione da virus influenzale è documentata, nella maggior parte dei paesi, sia nei bambini che negli adulti. Uno studio americano che ha valutato l’impatto dell’influenza nei bambini in un arco temporale di 19 anni consecutivi, ha riportato che la stagione influenzale è associata alla prescrizione di un numero di cicli di antibiotici da 3 a 9 ogni 100 bambini, con un incremento fino al 30% rispetto ai periodi di non stagionalità22. In un altro report, riferito al periodo 2005-2009, è emerso che il 21,6% di pazienti statunitensi con influenza venivano trattati con antibiotici ma solo l’1% di questi aveva evidenza di complicanze batteriche23.
- i vaccini esercitano una protezione indiretta, tramite il fenomeno dell’immunità di gregge. Un meccanismo indiretto di riduzione dell’antibiotico-resistenza da parte dei vaccini risiede nell’immunità di gregge: i soggetti vaccinati contro specifici patogeni non sviluppano infezione o non vengono colonizzati e quindi non trasmettono i patogeni ai soggetti non vaccinati. In questo modo, le infezioni, anche da microrganismi resistenti, e l’uso di antibiotici si riducono sia nei vaccinati che nei loro contatti20.
Ognuno di questi meccanismi con cui i vaccini possono avere un ruolo nelle strategie di contrasto dell’antibiotico-resistenza è stato documentato per uno o più dei vaccini attualmente disponibili i ed in uso in molti Paesi. La maggior parte dei dati più recenti si riferiscono al vaccino anti-pneumococcico ed al vaccino anti-influenzale.
Evidenze per i vaccini antipneumococcici
Vaccini attualmente disponibili che rappresentano un’arma efficace contro infezioni da germi antibiotico-resistenti di rilievo epidemiologico sono quelli anti-pneumococcici, che hanno come target diversi sierotipi potenzialmente MDR, in particolare il coniugato 13-valente (PCV13).
Diversi studi hanno valutato l’effetto sul consumo di antibiotici dei vaccini antipneumococcici che sono stati sviluppati e introdotti dalla fine degli anni Novanta. L’effetto del vaccino 7-valente pneumococcico coniugato sulla prescrizione di antibiotici per la cura dell’otite media acuta è stato valutato su 37.868 bambini, in uno studio condotto in California dal 1995 al 1998. E’ emerso che la vaccinazione ha ridotto le prescrizioni di antibiotici del 5,7% ed ha permesso di evitare 35 prescrizioni/1000 bambini vaccinati rispetto al gruppo di controllo (non vaccinati): questo dato è stato traslato in un potenziale di 1.4 milioni di prescrizioni annue di antibiotici evitate in US24.
Uno studio condotto in Israele ha valutato l’effetto del vaccino pneumococcico 9-valente in bambini (dai 12 ai 35 mesi) seguiti per 2 anni, dimostrando che il numero di giorni totali di terapia antibiotica per infezioni del tratto respiratorio inferiore era significativamente più basso nei vaccinati, con una riduzione del 47% rispetto ai controlli25.
L’effetto della vaccinazione antipneumococcica sulla riduzione del consumo di antibiotici emerge anche da studi condotti in Europa. In Francia, è stato valutato annualmente l’utilizzo di antibiotici nei tre mesi precedenti in una coorte di 1906 bambini che avevano effettuato la vaccinazione antipneumococcica: parallelamente all’incremento del numero di vaccinati (da 8.2% nel primo anno a 61,4% nel terzo anno), è stata evidenziata una riduzione progressiva, significativa da un punto di vista statistico, della percentuale di prescrizione di antibiotici: 51,8% al primo anno, 44,8% al secondo, 40,9% al terzo anno26.
Risultati interessanti sono documentati quando i programmi vaccinali sono associati all’implementazione di campagne di sensibilizzazione verso il corretto uso di antibiotici.
Interessante è verificare se la capacità dei vaccini di ridurre il consumo di antibiotici si evidenzia anche in Paesi dove più elevata è la sensibilità all’uso corretto degli antibiotici ed il tasso di antibiotico-resistenza è più basso che altrove. Un esempio di questo tipo è offerto dai Paesi Bassi, dove è stato promosso un uso razionale degli antibiotici fin dall’inizio degli anni Ottanta27. Anche in questo caso, viene confermata la correlazione positiva fra vaccini ed antibiotici. Uno studio olandese ha infatti valutato se il passaggio dalla vaccinazione antipneumococcica 7-valente alla 10-valente abbia avuto un effetto sull’uso mensile di antibiotici in bambini sotto i 2 anni, nel periodo 2006–2013. I dati sono stati estratti da un database assicurativo che copre il 28% della popolazione e hanno documentato che l’introduzione del nuovo vaccino ha ulteriormente ridotto l’uso di antibiotici dell’1,6%27.
E’ stata fatta una stima del numero annuo di giorni di terapia antibiotica che potrebbero essere ridotti attraverso la vaccinazione universale anti-pneumococcica con vaccino coniugato. Questa stima si è basata su 75 paesi con un valore di copertura vaccinale < 80% (dato 2013), in cui erano disponibili i dati di incidenza della polmonite da S. pneumoniae e di casi sospetti che hanno ricevuto prescrizione di antibiotici. Circa 11,4 milioni di giorni di terapia antibiotica potrebbero essere evitati ogni anno come risultato della vaccinazione di tutti i bambini sotto i 5 anni. Questo equivale ad una riduzione del 47% della quota totale di antibiotici usati per curare le polmoniti28.
L’introduzione di routine del vaccino anti-pneumococcico coniugato nei piani vaccinali dell’infanzia ha determinato anche una riduzione dell’incidenza di malattia da pneumococchi antibiotico-resistenti. Negli Stati Uniti il vaccino coniugato 7-valente è stato reso disponibile nel 2000, per cui nel 2004 quasi tutti i bambini entro i 4 anni lo avevano già ricevuto. L’incidenza di malattie da ceppi di pneumococco penicillino-resistenti si è ridotta del 60% nei bambini fra i 2 ed i 4 anni, nel 2004 rispetto al 1999. Un minor numero di infezioni antibiotico-resistenti si è verificato anche nei bambini più grandi e negli adulti che non erano stati vaccinati30. Questo dato evidenzia un altro importante vantaggio dei vaccini, ossia che in aree ad alta prevalenza di resistenze, la vaccinazione infantile può essere considerata come strategia di prevenzione delle infezioni dell’adulto.
Evidenze per i vaccini antinfluenzali
Molti evidenze supportano il ruolo della vaccinazione antinfluenzale come misura di prevenzione o riduzione delle resistenze batteriche, attraverso una significativa riduzione del consumo di antibiotici. La vaccinazione riduce il rischio di sovrainfezioni batteriche che complicano l’influenza e richiedono antibiotici: prevalentemente polmoniti, sinusiti ed otiti medie acute, che si verificano tra l’11% ed il 35% dei pazienti23. Il minor numero di casi di influenza conseguenti alla vaccinazione ha anche impatto sulle già discusse prescrizioni inappropriate di antibiotici nelle infezioni febbrili del tratto respiratorio superiore durante la stagione influenzale (23) .
La maggior parte degli studi pubblicati conferma che la vaccinazione riduce significativamente tutte le problematiche connesse all’influenza: numero di visite mediche, ricoveri ospedalieri ed anche consumo di antibiotici31, 32.
Nel Regno Unito, la vaccinazione antinfluenzale ha ridotto del 14,5% il numero di cicli di antibioticoterapia con amoxicillina in bambini in età prescolare23.
L’impatto della vaccinazione sull’uso degli antibiotici è stato oggetto di una revisione sistematica con metanalisi, pubblicata nel 2019 con l’intento di fornire una valutazione aggiornata ed esaustiva sull’argomento33. Questa revisione della letteratura ha preso in esame tutti gli studi pubblicato nel periodo 1998-2018 che riportavano i dati del consumo di antibiotici a seguito di qualsiasi tipo di vaccinazione fra quelle inserite nella lista dell’OMS. Le popolazioni considerate erano quella pediatrica (< 18 anni), adulta (18-65 anni) e anziana (>65 anni).
Sono stati analizzati 96 studi, effettuati in varie aree geografiche del mondo. La maggior parte di questi studi erano relativi ai vaccini anti-pneumococcico ed anti-influenzale (singoli studi per vaccino anti-rotavirus, antiHib, anti morbillo). L’analisi è risultata complessa a causa della disomogeneità delle popolazioni studiate e dei diversi outcome degli studi, tuttavia i risultati di questa ampia ed aggiornata revisione della letteratura mondiale confermano che i vaccini riducono l’utilizzo degli antibiotici (e le sue conseguenze) sia in bambini e adulti sani, sia nelle comunità. In particolare, il vaccino anti-pneumococcico è correlato ad una significativa riduzione delle prescrizioni e dell’utilizzo di antibiotici nei neonati e nei bambini.
Per quanto riguarda i vaccini antinfluenzali, la review del 2019 sottolinea come i dati aggregati di 3 studi evidenzino una riduzione del 38% del numero di cicli di antibiotico nei bambini fra i 6 mesi ed i 14 anni, vaccinati. Anche per gli adulti si conferma il dato favorevole, così come per gli anziani con bronchite cronica, sebbene con evidenze di minore livello di certezza.
Conclusioni
Nella ricerca di strategie di contrasto o contenimento del fenomeno dell’antibiotico-resistenza, i vaccini occupano una posizione importante: diversi studi evidenziano una correlazione fra il crescente utilizzo di vaccini e la riduzione delle infezioni batteriche, sia da batteri antibiotico-sensibili che antibiotico-resistenti. In più, i vaccini riducono l’incidenza di infezioni virali quali l’influenza, responsabili di un largo utilizzo ingiustificato di antibiotici. Ci sono dati anche a sostegno di un effetto indiretto dei vaccini nella riduzione della diffusione dei patogeni multi-resistenti, mediato dall’immunità di gregge.
Nonostante i batteri non siano in grado di sviluppare una resistenza ai vaccini con meccanismi paragonabili a quanto avviene per gli antibiotici, è stata evidenziata una tendenza dei microorganismi ad adattarsi ed evadere le risposte immuni elicitate dalla vaccinazione34: con il largo utilizzo della vaccinazione antipenumococcica che copriva ceppi penicillino-resistenti, altri sierotipi di S. pneumoniae si sono diffusi, alcuni dei quali multi-resistenti. E’ stato quindi necessario sviluppare una seconda generazione di vaccino (PCV13) che ha ampliato la copertura35.
La riflessione che emerge è quindi che puntare su una sola strategia, come quella dei vaccini, per contrastare l’antibiotico-resistenza potrebbe risultare rischioso. Come suggerito nel report 2016 “Tackling drug-resistant infections globally: final report and recommendations”, commissionato dal governo britannico, bisogna ricorrere a un più ampio piano strategico di controllo delle resistenze antibiotiche, in cui le vaccinazioni siano all’interno delle misure di antimicrobial stewardship36.
In coerenza con quanto emerge dagli studi, è opportuno avvalersi di misure sinergiche, che siamo rivolte da un lato ad usare di più e meglio i vaccini che abbiamo a disposizione, dall’altro a sensibilizzare verso l’uso appropriato degli antibiotici.
Appendice
Fig. 1, Klebsiella pneumoniae. Percentuale di ceppi resistenti ai carbapenemi, Paesi EU/EEA, EARS-NET 2018
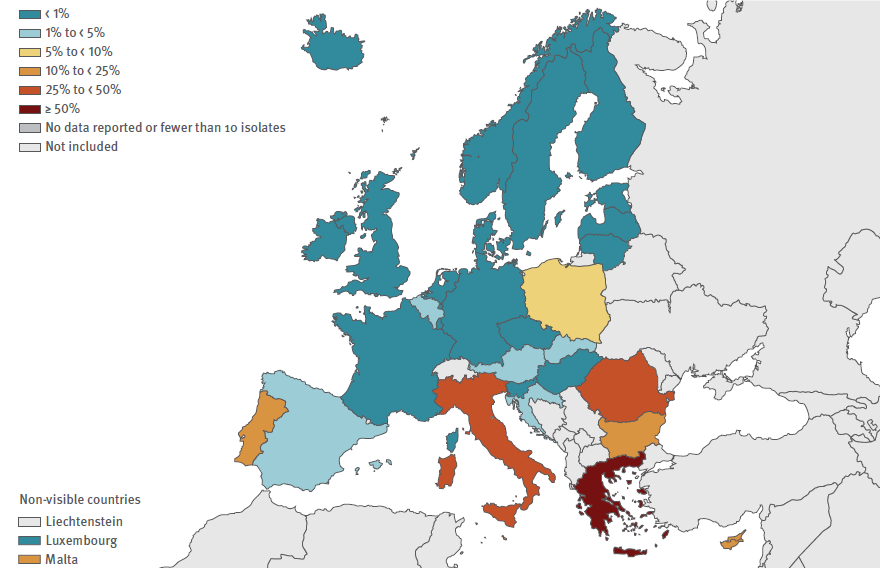
Fig. 2, Klebsiella pneumoniae: andamento della resistenza a cefalosporine di terza generazione, carbapenemi, aminoglicosidi e fluorochinoloni, Italia 2012-2018
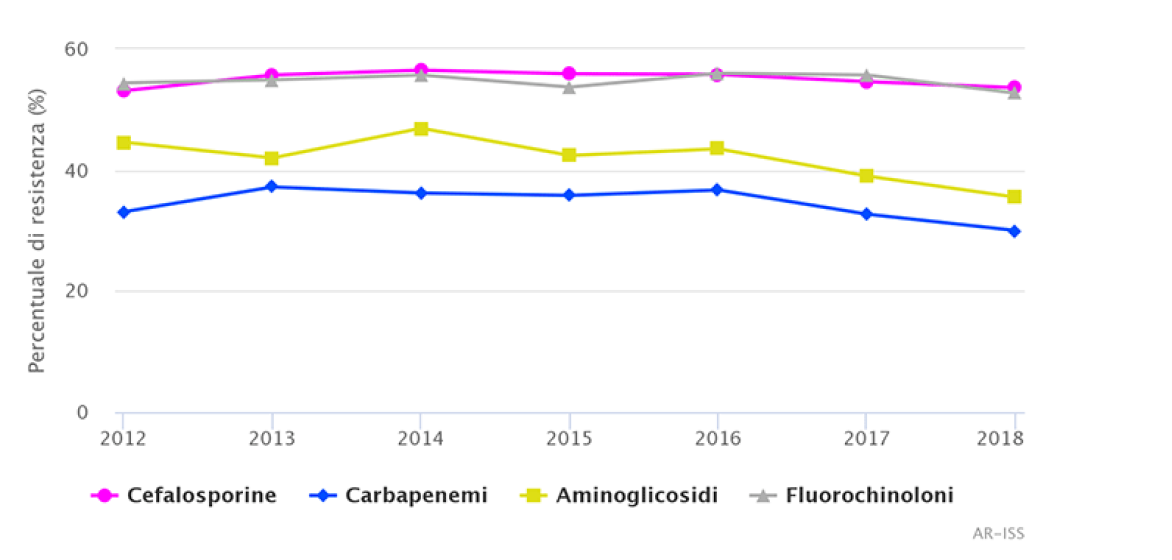
Fig. 3, Klebsiella pneumoniae

L’autore
Dr. Federico Orangi
Assistente Sanitario Dipartimento Medicina Sperimentale e Clinica Università di Firenze
Bibliografia
- Pezzotti P The impact of immunization programs on 10 vaccine preventable diseases in Italy: 1900-2015. Vaccine. 2018;36(11):1435-1443
- Vercelli M et al Age-Related Mortality Trends in Italy from 1901 to 2008 Published: December 8, 2014 https://doi.org/10.1371/journal.pone.0114027
- Piano Nazionale di Contrasto dell’Antimicrobico-Resistenza (PNCAR) 2017-2020 http://www.salute.gov.it/imgs/C_17_pubblicazioni_2660_allegato.pdf
- Mishra RP Vaccines and antibiotic resistance Curr Opin Microbiol. 2012; 15(5):596-602
- European Centre for Disease Prevention and Control. Surveillance of antimicrobial resistance in Europe. Report 2017
- Surveillance Atlas of Infectious Diseases: https://atlas.ecdc.europa.eu/public/index.aspx
- Surveillance of antimicrobial resistance in Europe Annual report of the European Antimicrobial Resistance Surveillance Network (EARS-Net) 2018
- AR-ISS Sorveglianza nazionale dell’Antibiotico-Resistenza Rapporto N. 1 – I dati 2018, Novembre 2019 In : www.epicentro.iss.it/resistenza_antibiotici/ar-iss/rapporto-1-dati-2018.pdf
- Cassini A et al. Attributable deaths and disability-adjusted life-years caused by infections with antibiotic-resistant bacteria in the EU and the European Economic Area in 2015: a population-level modelling analysis. Lancet Infect Dis. 2019 19(1):56-66
- OECD, Antimicrobial resistance: tackling the burden in the European Union, briefing note for EU/ EEA countries, 2019 In: https://www.oecd.org/health/health-systems/AMR-Tackling-the-Burden-inthe-EU-OECD-ECDC-Briefing-Note-2019.pdf
- Scaglione F. et al F. The Charta of Milan: Basic Criteria for the Appropriate and Accurate Use of Antibiotics: Recommendations of the Italian Society of Chemotherapy, J Chemother 2009; 21(5): 475-481
- https://www.who.int/antimicrobial-resistance/global-action-plan/en/
- https://ec.europa.eu/health/amr/sites/health/files/antimicrobial_resistance/docs/amr_2017_action-plan.pdf
- https://antibiotic.ecdc.europa.eu/it/
- Innocenti M. I vaccini: la più grande scoperta medica https://www.vaccinarsintoscana.org/notizie/2018/06/
- Forni G. Et al Vaccines – a position paper by the Accademia Nazionale dei Lincei – 2/2018
- https://www.cdc.gov/flu/about/burden-averted/2017-2018.htm
- Piano Nazionale Prevenzione Vaccinale PNPV 2017-2019
- Bonanni, P et al. Lifelong vaccination as a key disease-prevention strategy. Clinical Microbiology and Infection 2014, 20(5): 32-36.
- Lipsitch M, GRS. How can vaccines contribute to solving the antimicrobial resistance problem? mBio 2016;7. e00428e16
- Bloom et al Antimicrobial resistance and the role of vaccines PNAS 2018 115 : 12868-871
- Neuzil KM et al. The effect of influenza on hospitalizations, outpatient visits, and courses of antibiotics in children. N Engl J Med. 2000;342(4):225–231.
- Esposito S. et al on behalf of ESCMID Vaccine Study Group. Influenza vaccination and prevention of antimicrobial resistance. Ex Rev Vaccines 2018; 17:10, 881-888
- Fireman B et al. Impact of the pneumococcal conjugate vaccine on otitis media. Pediatr Infect Dis J 2003;22:10–6
- Cohen Ret al. Impact of pneumococcal conjugate vaccine and of reduction of antibiotic use on nasopharyngeal carriage of nonsusceptible pneumococci in children with acute otitis media. Pediatr Infect Dis J 2006;25:1001–7
- Sabuncu E et al. Significant reduction of antibiotic use in the community after a nationwide campaign in France, 2002-2007. PLoS Med 2009
- Fortanier AC et al. Outpatient antibiotic use in Dutch infants after10-valent pneumococcal vaccine introduction: a timeseries analysis. BMJ Open 2018;8:e020619.
- Laxminarayan R et al. Access to effective antimicrobials: A worldwide challenge, Antimicrobials: access and sustainable effectiveness Lancet, 2016, 387: 168–75
- Kwong JC et al. The effect of universal influenza immunization on antibiotic prescriptions: an ecological study. Clin Infect Dis. 2009;49:750–756.
- Kyaw MH et al. Effect of introduction of the pneumococcal conjugate vaccine on drug-resistant Streptococcus pneumoniae. N Engl J Med 2006; 354: 1455-63.
- Rondy M et al. Effectiveness of influenza vaccines in preventing severe influenza illness among adults: a systematic review and meta-analysis of test-negative design case-control studies. J Infect. 2017;75: 381–394.
- Wilby K et al A review of the effect of immunization programs on antimicrobial utilization Vaccine 2012; 30:6509– 6514
- Buckley BS et al Impact of vaccination on antibiotic usage: a systematic review and meta-analysis Clinical Microbiology and Infection 2019;25: 1213-1225
- http://www.infezioniobiettivozero.info/10-antibiotico-resistenza/35-vaccini-strumento-per-combattere-antibiotico-resistenza
- Tomczyk S et al.Prevention of Antibiotic-Nonsusceptible Invasive Pneumococcal Disease With the 13-Valent Pneumococcal Conjugate Vaccine, Clinical Infectious Diseases 2016; (62):1119–1125
- Tackling Drug-resistant infections globally: final report and recommendations. The review on antimicrobial resinstance chaired by Jim O’Neill May 2016