
Gestione del paziente chirurgico: il ruolo dell‘anestesista
Il lavoro dell’anestesista è spesso poco conosciuto al di fuori della sala operatoria, ma è molto più complesso e multiforme di quello che appare a prima vista. Nel seguente articolo sono descritte le funzioni del medico anestesista, dalla presa in carico del paziente nella fase preoperatoria fino al trattamento del dolore cronico dopo settimane o mesi dall’intervento chirurgico.
Data di pubblicazione: 30 agosto 2021
Il ruolo dell’anestesista: un percorso a tre fasi

Secondo un calcolo basato su dati raccolti in 56 Paesi che fanno parte dell’Organizzazione Mondiale della Sanità, 230 milioni di interventi in anestesia vengono eseguiti nel mondo ogni anno1. La chirurgia non può essere pensata a prescindere dall’anestesia, che ne forma parte integrante, e il medico anestesista ricopre un ruolo cruciale nella gestione del paziente chirurgico. *
L’idea che l’anestesia si riduca ad “addormentare” e “svegliare” i pazienti è una concezione obsoleta e superata. Oggi l’anestesia è una pratica complessa che si inserisce in un percorso che include una fase preoperatoria, una intra-operatoria e una post-operatoria.
Fase preoperatoria
Durante la fase preoperatoria, il lavoro dell’anestesista si concentra sulla valutazione delle condizioni cliniche del paziente e del rischio operatorio associato all’intervento. La valutazione dei benefici e dei rischi della chirurgia è responsabilità dell’anestesista, che deve decidere se il paziente può, o meno, proseguire verso la sala operatoria.2
Il rischio associato all’intervento si compone del rischio intrinseco della chirurgia (che può essere considerato basso, intermedio o alto) e del rischio legato alle condizioni del paziente, che vengono valutate durante la visita anestesiologica preoperatoria.2
La visita si compone di due momenti principali: l’anamnesi, il racconto della vita clinica del paziente dalla nascita al momento attuale, con attenzione particolare alle patologie o i pregressi interventi chirurgici che possono avere un impatto sul rischio associato all’intervento programmato, e la valutazione clinica, che include un’approfondita visita medica “testa-piedi” ed eventuali esami diagnostici (esami ematici, elettrocardiogramma, RX del torace etc.) in conformità con i protocolli nazionali. Alla fine della valutazione il paziente viene inserito in una classe di rischio (Tabella modificata da ref 1).1
Tabella modificata da ref 1: Classificazione del rischio relativo alle condizioni del paziente (o classificazione ASA, American Society of Anesthesiologists).
Classe I – Paziente in buone condizioni di salute
Classe II – Paziente con malattia sistemica modesta tale da non compromettere la normale attività (esempio: ipertensione moderata ben trattata)
Classe III – Paziente con malattia sistemica grave che limita l’attività ma non comporta invalidità (esempio: paziente cardiopatico che tollera l’attività fisica ma che presenta dispnea in seguito ad essa)
Classe VI – Paziente con malattia sistemica grave che rappresenta un rischio di vita costante (esempio: patologia cardiaca grave associata ad allettamento
Classe V – Paziente moribondo con aspettativa di vita < 24 ore
Prendiamo, per esempio, un paziente cardiopatico che deve sottoporsi a una chirurgia extra-cardiaca, come una resezione parziale del colon per un adenocarcinoma: l’intervento per la rimozione di un carcinoma è un intervento di chirurgia maggiore (ad alto rischio), non urgente, ma salvavita e quindi non differibile per molto tempo; d’altra parte il paziente ha una patologia cardiologica che deve essere attentamente valutata prima che si possa procedere verso l’intervento.3
Sarà necessario eseguire una visita cardiologica approfondita per valutare la capacità funzionale residua del cuore e ottimizzare la terapia. In alcuni rari casi – per esempio nel caso la patologia cardiaca avanzata sia causata da un difetto di valvola o da una diffusa patologia coronarica – potrebbe rendersi necessario differire l’intervento di resezione colica per permettere al paziente di eseguire prima un intervento cardiochirurgico per ripristinare, almeno parzialmente, la funzionalità cardiaca e ridurre il rischio di complicanze cardiovascolari del secondo intervento.
La tipologia di anestesia proposta e il piano anestesiologico (farmaci e dosaggi) dipendono dalle informazioni raccolte durante la visita preoperatoria e non sono legate soltanto alla tipologia di intervento. Il medico anestesista gestisce anche la terapia cronica del paziente e indica quali sono i farmaci da sospendere prima dell’intervento (solitamente si tratta di farmaci che agiscono sulla coagulazione che vanno sospesi 24-48 ore prima dell’intervento), e prescrive il digiuno preoperatorio.4,5
La fase preoperatoria è anche un momento prezioso per creare una relazione con il paziente, rispondere alle domande che riguardano la tipologia di anestesia consigliata e placare l’ansia che, spesso, il paziente prova nei confronti dell’anestesia più che dell’intervento chirurgico stesso. È una buona occasione per informare il paziente dell’elevata sicurezza delle procedure anestesiologiche, soprattutto programmate, e per raccogliere il consenso informato del paziente stesso. 6 Un paziente rassicurato arriverà all’intervento psicologicamente pronto e con un’attivazione simpatica ridotta che eviterà i problemi di tachicardia e alta pressione sanguigna.7
La fase preoperatoria dovrebbe anche includere un incontro tra l’anestesista e il chirurgo, che, insieme, discutono il caso e le criticità associate. Questa pratica è, purtroppo, poco diffusa e spesso il team chirurgico e quello anestesiologico viaggiano su binari paralleli che si incontrano solo in sala operatoria quando la discussione delle problematiche e la programmazione non sono più possibili. La discussione preoperatoria dei casi clinici è una buona pratica che riduce i rischi per il paziente e permette al team di lavorare in tranquillità.
Fase peri-operatoria
Durante la fase peri-operatoria (da poche ore prima dell’intervento a poche ore dopo) l’anestesista non si limita ad addormentare e svegliare il paziente, ma è responsabile dello svolgimento delle procedure relative all’anestesia (inserzione di ago-cannula per somministrazione di farmaci, intubazione, anestesia spinale o epidurale etc.) e della gestione delle eventuali complicanze.
Prima dell’inizio dell’intervento, l’anestesista verifica che la condizione del paziente non abbia subito mutamenti dal giorno della visita anestesiologica, che il paziente sia a digiuno e che la cartella clinica includa il consenso informato firmato. Una volta effettuato questo controllo potrà riaffermare l’idoneità del paziente per l’intervento e confermare la scelta della tipologia di anestesia. In caso le condizioni del paziente siano cambiate, rispetto a quelle riscontrate durate la visita, il paziente abbia mangiato nelle ultime ore, o manchi il consenso informato, l’anestesista ha la possibilità di posporre o annullare l’intervento.
Durante l’intervento, l’anestesia (in particolar modo quella generale) non ha il “pilota automatico”: infatti, l’anestesia moderna è sempre più personalizzata e tiene conto delle misure antropometriche del paziente, della sua età e delle sue comorbidità nella scelta dei farmaci e dei dosaggi. Inoltre, il monitoraggio dei parametri vitali durante tutto il corso dell’intervento è responsabilità dell’anestesista.
L’anestesista è responsabile della ventilazione dei pazienti in anestesia generale, essendo l’unico abilitato all’utilizzo del ventilatore meccanico, e si occupa di gestire la somministrazione di liquidi per evitare la disidratazione durante l’intervento; inoltre, interviene attivamente in caso di complicanze, a volte con l’aiuto del chirurgo a volte in completa indipendenza. Per esempio, in caso di emorragia causata dalla pratica chirurgica, l’anestesista è incaricato di gestire le trasfusioni, la somministrazione di liquidi e farmaci vasoattivi allo scopo di mantenere la pressione sanguigna e la perfusione degli organi, mentre il chirurgo si occuperà dell’emostasi chirurgica del sito di sanguinamento. In caso di arresto cardiaco peri-operatorio l’anestesista guida il team durante la rianimazione cardiopolmonare.
L’anestesista è anche responsabile dell’igiene e della sicurezza all’interno della sala operatoria. Un esempio della checklist che l’anestesista deve compilare prima, durante e dopo l’intervento può essere visionata in Fig.1.8
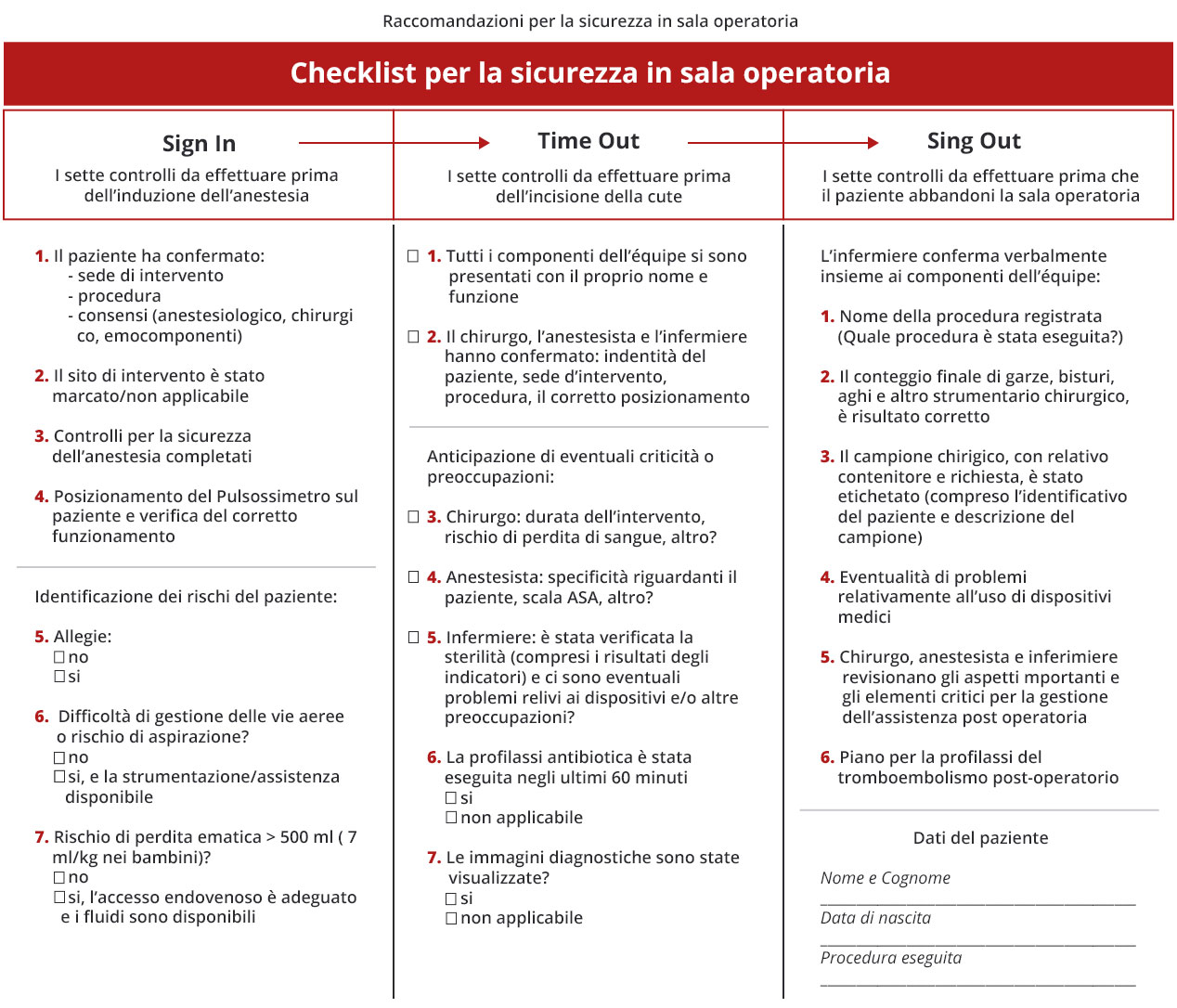
Fig. 1 modificata da ref 8: Checklist da compilare a cura dell’anestesista prima, durante e dopo l’intervento chirurgico per verificare la sicurezza del paziente e del personale di sala
Fase post-operatoria
In fase post-operatoria, l’anestesista è responsabile della terapia del dolore, che inizia già in sala operatoria e continua nei giorni o nelle settimane successive all’intervento. L’obiettivo della terapia è di eliminare il dolore e permettere al paziente di riacquisire in breve tempo il massimo della funzionalità prendendo parte attivamente al percorso riabilitativo; gli effetti collaterali dei farmaci utilizzati nella terapia del dolore includono letargia, nausea, vomito e vertigini e possono essere un impedimento allo svolgimento delle attività di recupero e riabilitazione. 9 Il bilancio tra trattamento del dolore, gestione degli effetti secondari della terapia e capacità di partecipare alla riabilitazione è molto complesso e individuale: ogni paziente è un caso a sé e l’anestesista lavora utilizzando i protocolli come base di partenza e adattandoli passo-passo al paziente che si trova di fronte.9
Un paziente che, per esempio, ha subito una lobectomia polmonare (l’asportazione di un lobo polmonare, nella maggior parte dei casi dovuto alla presenza di un tumore) necessiterà di iniziare prontamente la riabilitazione respiratoria e motoria. L’anestesista potrà ricorrere a diverse strategie per trattare il dolore, che vanno dall’utilizzo di un catetere epidurale per i primi giorni dopo l’intervento, all’uso di farmaci antidolorifici e antinfiammatori per via endovena, fino all’utilizzo dell’anestesia locale nei punti di inserzione dei drenaggi.10
Negli ultimi anni, un grosso sforzo collettivo è stato fatto per ridurre al minimo l’utilizzo di oppioidi,11 farmaci considerati pericolosi per l’elevata incidenza di dipendenza, gli effetti collaterali (vomito, nausea, stipsi e letargia) e per la capacità di questi farmaci di ridurre la ventilazione polmonare e il transito intestinale, che li rende particolarmente poco pratici dopo gli interventi di chirurgia toracica e addominale.
Nuove tecniche, sempre più diffuse, includono la gestione loco-regionale del dolore, che si avvale del posizionamento di cateteri a permanenza da cui si possono iniettare farmaci anestetici locali – come bupivacaina o lidocaina – che agiscono bloccando la trasmissione dello stimolo nocicettivo al sistema nervoso centrale, e l’utilizzo di nuovi farmaci che agiscono specificatamente sul dolore neuropatico (legato a lesioni nervose, inevitabili in una grande parte degli interventi chirurgici).12,13
Il ruolo dell’anestesista si sta lentamente espandendo ed è sempre più frequente che esso si occupi anche di pazienti che, dopo un intervento chirurgico, sviluppano dolore cronico. In questi pazienti il dolore diventa parte della quotidianità riducendo drasticamente la qualità di vita. L’anestesista, è interpellato nella gestione dei casi difficili e collabora con il fisioterapista e lo psicologo per una presa in carico olistica del paziente.
La prehabilitation: quale ruolo per l’anestesista?
Da qualche anno si stanno sviluppando, in molte realtà anche italiane, dei programmi di prehabilitation, che coinvolgono soprattutto pazienti oncologici. Per prehabilitation si intende un programma di allenamento e nutrizione specifici da effettuare prima dell’intervento chirurgico, che permette al paziente di arrivare all’intervento in condizioni fisiche ottimali: la prehabilitation, infatti, potrebbe ridurre le complicanze post-chirurgiche.14,15
L’anestesista è una delle figure responsabili di questo percorso, insieme all’oncologo, al chirurgo e ad altri specialisti.
Per concludere, il ruolo dell’anestesista nella gestione del paziente chirurgico è estremamente ampio e prevede una presenza continuativa sia prima che dopo l’intervento. L’anestesista può diventare una presenza costante e rassicurante per il paziente, perché lo segue dall’ammissione in ospedale fino alla dimissione: un vero e proprio punto di riferimento.
*Nel testo si prende in esame il ruolo dell’anestesista nella gestione del paziente chirurgico candidato a chirurgia elettiva, la descrizione del ruolo dell’anestesista in situazioni d’urgenza esula dalle finalità di questo articolo.

L’autore
Dr.ssa Silvia Marchesi
Medico specialista in Anestesia, Rianimazione e Terapia del Dolore
Bibliografia
- Gottschalk, A. et al. Is anesthesia dangerous? Dtsch. Arztebl. Int. (2011); 108: 469–474.
- Bierle, D. M.et al. Preoperative Evaluation Before Noncardiac Surgery. Mayo Clin. Proc. (2020); 95: 807–822.
- Karnath, B. M. Preoperative cardiac risk assessment. Am. Fam. Physician (2002);66: 1889–1896.
- Kai, A. M. et al. Perioperative Considerations in the Management of Anticoagulation Therapy for Patients Undergoing Surgery. Curr. Pain Headache Rep. (2019); 23: 13.
- López Muñoz, A. C et al. Preoperative fasting guidelines: an update. Rev. Esp. Anestesiol. Reanim. (2015); 62: 145–156.
- Zarnegar, R. Informed consent in anaesthesia. British journal of anaesthesia (2018); 120: 883–884.
- Lemos MF et al. Preoperative education reduces preoperative anxiety in cancer patients undergoing surgery: Usefulness of the self-reported Beck anxiety inventory. Rev Bras Anestesiol. (2019);69(1):1-6
- Manuale per la Sicurezza in sala operatoria: Raccomandazioni e Checklist. Ministero del Lavoro, della Salute e delle Politiche Sociali (2009)
- Chou, R. et al. Management of Postoperative Pain: A Clinical Practice Guideline From the American Pain Society, the American Society of Regional Anesthesia and Pain Medicine, and the American Society of Anesthesiologists’ Committee on Regional Anesthesia, Executive Committee, and Administrative Council. J. pain (2016); 17: 131–157.
- Yegin, A.et al. Early postoperative pain management after thoracic surgery; pre- and postoperative versus postoperative epidural analgesia: a randomised study. Eur. J. cardio-thoracic Surg. Off. J. Eur. Assoc. Cardio-thoracic Surg. (2003); 24: 420–424.
- Shanthanna, H.et al. Perioperative Opioid Administration. Anesthesiology (2021); 134: 645–659.
- Yilmaz YF et al. Comparison of levo-bupivacaine and lidocaine forpostoperative analgesia following septoplasty. Rhinology (2008); 46(4): 289-91
- Rai, A. S. et al. Preoperative pregabalin or gabapentin for acute and chronic postoperative pain among patients undergoing breast cancer surgery: A systematic review and meta-analysis of randomized controlled trials. J. Plast. Reconstr. Aesthet. Surg. (2017); 70: 1317–1328.
- Minnella, E. M. et al. Effect of Exercise and Nutrition Prehabilitation on Functional Capacity in Esophagogastric Cancer Surgery: A Randomized Clinical Trial. JAMA Surg. (2018);153: 1081–1089.
- Sanchez-Lorente, D. et al. Prehabilitation in thoracic surgery. J. Thorac. Dis. (2018);10: S2593–S2600.




